U bent drager van een pacemaker, ICD, CRT-P of CRT-D of u bent betrokken bij een patiënt met een device en u wilt meer informatie over het device en het levenseinde. Hierin vind u informatie over de verschillende apparaten en hun werking rondom de laatste fase van het leven.
Het hart
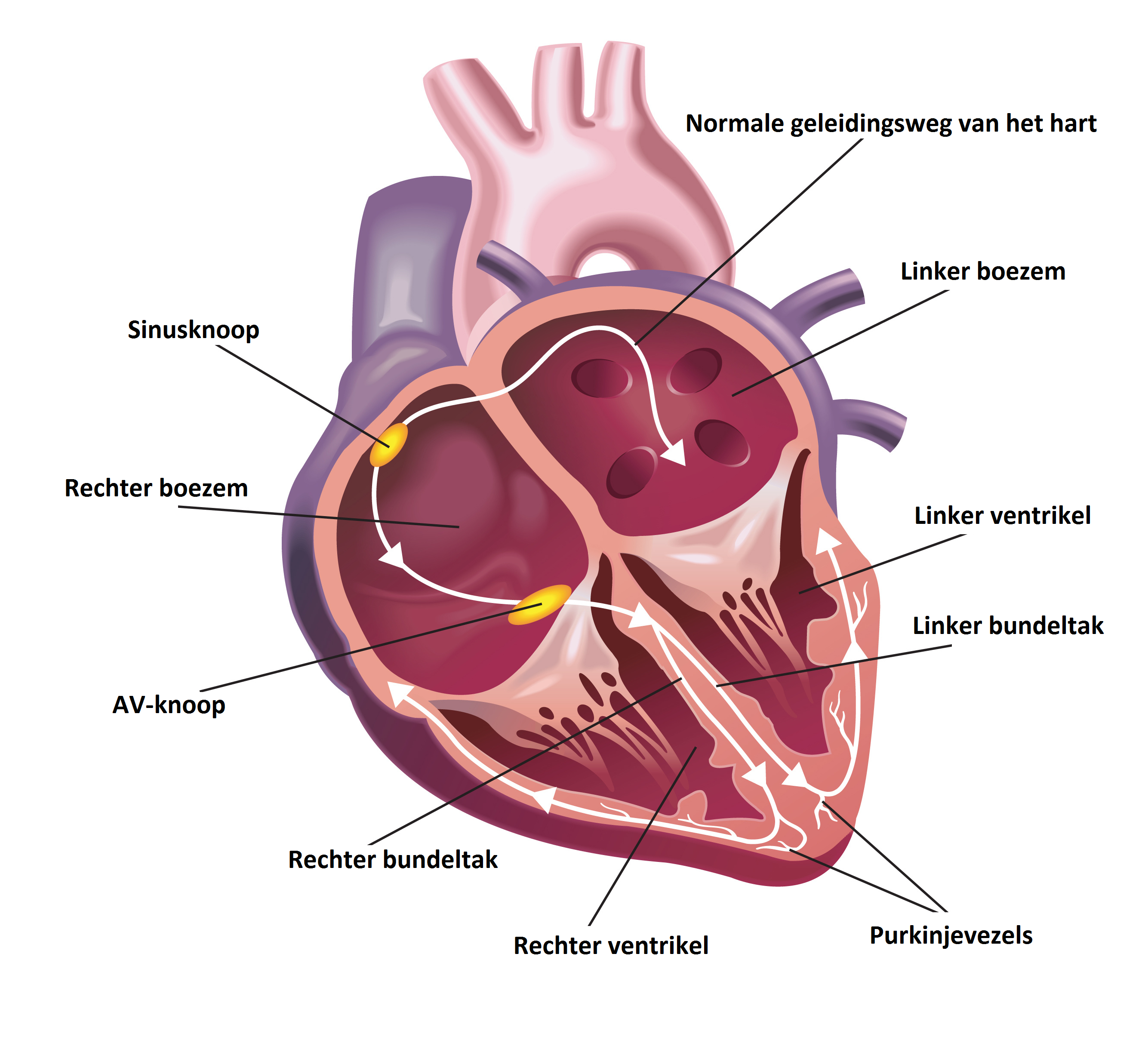
Het hart bestaat uit 4 kamers. Twee aan de bovenkant (de linker- en rechterboezem) en twee kamers aan de onderkant (de linker- en rechterventrikel). Door deze kamers loopt het geleidingssysteem van het hart. De activatie van het hart begint bij de sinusknoop. De stroom die hier wordt afgegeven gaat via de beide boezems en wordt opgevangen in de AV-knoop. Deze knoop geeft de stroom via de bundel van His door aan de bundeltakken, waarop de ventrikels samentrekken en het bloed het lichaam in gaat.
Voor verschillende problemen aan het hartritme zijn diverse typen pacemakers of ICD’s beschikbaar. Hieronder wordt daar kort op ingegaan.
Mocht u hier nog meer informatie over willen, dan verwijzen wij u naar de website van de Nederlandse Hartstichting of de website van de STIN.
Pacemaker
Werking
Pacemakers zijn kleine implanteerbare apparaten die het hartritme reguleren. Ze worden onder de huid aangebracht, iets onder het sleutelbeen aan de linker- of rechterkant. De pacemaker is met een of twee draden verbonden met het hart en registreert het hartritme. Pacemakers worden geïmplanteerd bij patiënten met een te traag hartritme of bij wie de geleiding van de boezems naar de ventrikels verstoord is. Wanneer het hart te langzaam klopt, kan de pacemaker via een draad een elektrische prikkel geven. Het hart reageert daarop met een samentrekking van de hartspier. Zo blijft het ritme boven de geprogrammeerde ondergrens en werken de boezems en de ventrikels een-op-een met elkaar samen. Een pacemaker heeft geen invloed op (levensbedreigende) snelle ritmes.
Levenseinde
Een pacemaker zal te allen tijde een prikkel afgeven op het moment dat het hartritme te traag wordt. Wanneer het levenseinde daar is, zal de pacemaker door blijven gaan met het afgeven van een prikkel. Echter zal het hart niet meer ontvankelijk zijn voor deze prikkel en de hartspier zal daarop niet meer samentrekken. Op dat moment zal er geen ritme meer zijn en komt de patiënt te overlijden. Het kan dus zijn dat het hart niet meer samenknijpt, terwijl de pacemaker wel prikkels af blijft geven. Belangrijk is te vermelden dat de overleden patiënt met een pacemaker aangeraakt mag worden. De pacemaker prikkels worden niet uitwendig gevoeld en zijn niet gevaarlijk voor omstanders.
Behandeling
Wanneer de patiënt in beperkte mate wordt ondersteund door de pacemaker, zal het uitschakelen van de pacemaker geen directe gevolgen hebben. Desondanks kan men klachten als duizeligheid en flauwvallen ervaren. Wanneer de patiënt in meer of mindere mate afhankelijk is van de pacemaker zal het uitzetten van de pacemaker direct leiden tot onwelwording (bijvoorbeeld flauwvallen en duizeligheid). Dit kan als zeer vervelend worden ervaren door de pacemakerpatiënt en zijn naasten. Wanneer de patiënt volledig afhankelijk is van de pacemaker zal het uitzetten van de pacemaker, indien er geen escaperitme ontstaat, direct tot de dood leiden. Een pacemaker verlengt het leven niet, maar komt de kwaliteit van leven in de laatste fase wel ten goede. Derhalve is het advies om de pacemaker niet uit te schakelen in de laatste levensfase. Het sterfbed zal niet onnodig verlengd worden door het aan laten staan van de pacemaker en de patiënt zal geen nadelige gevolgen ervaren bij het overlijden. Het aan laten staan van de pacemaker biedt juist comfort voor de patiënt.
ICD
Werking
Een ICD (Implanteerbare Cardioverter Defibrillator) is een implanteerbaar apparaat dat therapie af kan geven wanneer zich een levensbedreigende ritmestoornis voordoet. Deze ritmestoornissen ontstaan in de kamers aan de onderkant (ventrikels) van het hart. Een ICD wordt onder de huid aangebracht, iets onder het sleutelbeen meestal aan de linkerkant. De ICD is met een of twee draden verbonden met het hart.
Een ICD kan op twee manieren reageren op een levensbedreigende ritmestoornis met als doel de ritmestoornis te herstellen naar een normaal hartritme.
- De ICD kan een schok afgeven. Deze manier van behandelen kan gevoeld worden door de ICD-drager wanneer de levensbedreigende ritmestoornis nog niet geleid heeft tot het verlies van bewustzijn.
- De ICD kan door middel van snel opeenvolgende elektrische pulsen proberen de ritmestoornis te beëindigen. Dit wordt anti-tachypacing (ATP) genoemd. Dit is veelal een manier van behandelen die door de ICD-drager niet wordt gevoeld, al kan men wel klachten zoals hartkloppingen of duizeligheid ervaren.
Een ICD beschikt ook over een pacemakerfunctie, om ook eventueel te trage hartritmes te behandelen. Of er gebruik gemaakt wordt van de pacemakerfunctie is afhankelijk van het eigen ritme van de ICD-drager.
Een subcutane-ICD (S-ICD) is een variant van de reguliere ICD. Een S-ICD wordt aan de linkerkant van de borst naast de ribbenkast onder de huid geplaatst. De draad van de S-ICD is niet direct verbonden met het hart via de bloedbaan, maar ligt net onder de huid boven het borstbeen. De S-ICD kan een schok afgeven wanneer er zich een levensbedreigende ritmestoornis voordoet, maar beschikt niet over ATP of een pacemakerfunctie.
Levenseinde
Wanneer het levenseinde nadert kan het hart vaker een levensbedreigende ritmestoornis laten zien. De ICD zal daarop reageren door middel van therapie, waaronder het afgeven van een schok. Deze schokken kunnen pijnlijk zijn voor de patiënt en zichtbaar zijn voor de omstanders. Derhalve kunnen de ICD-shocks het stervens- en rouwproces negatief beïnvloeden. Vanwege deze mogelijk ongewenste effecten van een schok tijdens de laatste levensfase, kan een arts adviseren om de ICD-functie uit te laten programmeren. Met het uitprogrammeren van de ICD-functie zal zowel de ATP- als de schok functie uit gezet worden. Het uitzetten van deze functies zal niet direct het overlijden tot gevolg hebben. Pas wanneer er een levensbedreigende ritmestoornis vanuit de ventrikels van het hart ontstaat, zal de ICD geen therapie meer afgeven en kan de ICD-drager komen te overlijden.
De pacemakerfunctie van de ICD wordt met het uitprogrammeren van de ICD-functie niet beïnvloed. Indien u afhankelijk bent van de pacemakerfunctie zal dit geen gevolgen voor u hebben, zoals beschreven onder hoofdstuk ‘Pacemaker’.
Het uitprogrammeren van de ICD kan plaatsvinden op verzoek van de patiënt of op advies van de behandelend arts of cardioloog. In beide gevallen zal dit besluit na goed overleg met de patiënt tot stand komen. Het uitschakelen van de ICD-functie kan niet gebeuren zonder tussenkomst van een behandelend arts of cardioloog.
Er zijn diverse redenen voor het uitschakelen van de ICD-functie:
- De wens van de patiënt of diens wettelijk vertegenwoordiger.
- In de laatste levensfase waarbij de schokken zowel de kwaliteit van leven als het overlijden negatief kunnen beïnvloeden
- Ongewenste verlenging van het leven.
- Achteruitgang van de cardiale of algehele conditie.
Welke van deze situaties van toepassing is, wordt besproken met de cardioloog.
Behandeling
Vanwege de mogelijk ongewenste effecten van een schok tijdens de laatste levensfase, kan een arts adviseren om de ICD-functie uit te laten programmeren. De pacemakerfunctie wordt hiermee niet beïnvloed. Het uitzetten van de ICD-functie gaat in overleg tussen de patiënt en de behandelend arts. Wanneer er besloten is tot het uitzetten van de ICD-functie zal dit plaatsvinden op de pacemaker-poli of de verpleegafdeling. Deze handeling zal verricht worden door de cardioloog of de pacemakertechnicus. Hierbij wordt gebruik gemaakt van de programmer waarmee regulier de ICD uitgelezen wordt. Het uitzetten van de ICD-functie geeft op het moment van uitzetten geen directe toename van cardiale klachten.
CRT-P
Werking
Een CRT (Cardiale Re synchronisatie Therapie) is een pacemaker speciaal voor patiënten met een verminderde pompfunctie van de linker ventrikel waarbij het hart asynchroon samentrekt door een afwijkend elektrisch activatie patroon. Een CRT wordt met 2 of 3 draden verbonden aan het hart, waarbij in ieder geval één draad in de rechter ventrikel en één draad op de linker ventrikel ligt. De bedoeling van een CRT is het weer synchroon laten samentrekken van de linker- en rechterventrikel zodat ze elkaar ondersteunen en de pompfunctie verbeterd. Een CRT-P heeft geen invloed op (levensbedreigende) snelle ritmes.
Levenseinde
Een CRT-P zal te allen tijde een prikkel afgeven om de ventrikels van het hart synchroon te laten samentrekken op het moment dat het hartritme te langzaam wordt. Wanneer het levenseinde daar is, zal de CRT-P door blijven gaan met het afgeven van een prikkel. Echter zal het hart niet meer ontvankelijk zijn voor deze prikkel en de hartspier zal daarop niet meer samentrekken. Op dat moment zal er geen ritme meer zijn en komt de patiënt te overlijden. Het kan dus zijn dat het hart niet meer samenknijpt, terwijl de CRT-P wel prikkels af blijft geven. De resynchroniserende functie wordt in het algemeen niet uitgezet in de laatste fase van het leven. Het stimuleren van het hart verlengt het leven niet, maar komt de kwaliteit van leven in de laatste fase wel ten goede.
Behandeling
Wanneer de patiënt in beperkte mate afhankelijk is van de CRT-P, voor het hebben van ritme, zal het uitschakelen van de CRT-P geen directe gevolgen hebben. Desondanks kan de patiënt klachten als duizeligheid en flauwvallen ervaren. Wanneer de patiënt in meerdere mate afhankelijk is van de CRT-P, voor het hebben van ritme, zal het uitzetten van de CRT-P direct leiden tot onwel wording (bijvoorbeeld flauwvallen en duizeligheid). Dit kan als zeer vervelend worden ervaren door de patiënt en zijn naasten. Wanneer de patiënt volledig afhankelijk is van de CRT-P zal het uitzetten van de CRT-P, indien er geen escaperitme ontstaat, direct tot de dood leiden. De technicus kan vertellen in welke mate de patiënt afhankelijk is van de CRT-P. Vanwege hetgeen hierboven beschreven staat, is het niet gebruikelijk om een CRT-P uit te zetten in de laatste fase van het leven. Het sterfbed zal niet onnodig verlengd worden door het aan laten staan van de CRT-P en de patiënt zal geen nadelige effecten ervaren bij het overlijden. Het aan laten staan van de CRT-P is juist belangrijk voor het comfort van de patiënt.
CRT-D
Werking
Een CRT (Cardiale Resynchronisatie Therapie) is een pacemaker speciaal voor patiënten met een verminderde pompfunctie van de linker ventrikel waarbij het hart asynchroon samentrekt door een afwijkend elektrisch activatie patroon. Een CRT wordt met 2 of 3 draden verbonden aan het hart, waarbij in ieder geval één draad in de rechter ventrikel en één draad op de linker ventrikel ligt. De bedoeling van een CRT is het weer synchroon laten samentrekken van de linker- en rechterventrikel zodat ze elkaar ondersteunen en de pompfunctie verbeterd.
Een CRT-D heeft naast het CRT-gedeelte ook een ICD-functie. Door het afgeven van snel opeenvolgende elektrische pulsen (ATP) of een elektrische schok kan de ICD een levensbedreigende ritmestoornis herstellen naar een normaal ritme. Deze ritmestoornissen ontstaan in de kamers (ventrikels) aan de onderkant van het hart. Door het afgeven van therapie kan de ritmestoornis hersteld worden naar een normaal ritme.
Een ICD kan op twee manieren reageren op een levensbedreigende ritmestoornis met als doel de ritmestoornis te herstellen naar een normaal hartritme.
- De ICD kan een schok afgeven. Deze manier van behandelen kan gevoeld worden door de ICD-drager wanneer de levensbedreigende ritmestoornis nog niet geleid heeft tot het verlies van bewustzijn.
- De ICD kan door middel van snel opeenvolgende elektrische pulsen proberen de ritmestoornis te beëindigen. Dit wordt anti-tachypacing (ATP) genoemd. Dit is veelal een manier van behandelen die door de ICD-drager niet wordt gevoeld, al kan men wel klachten zoals hartkloppingen of duizeligheid ervaren.
Levenseinde
Wanneer het levenseinde nadert kan er vaker een levensbedreigende ritmestoornis ontstaan. De CRT-D zal daarop reageren door middel van therapie, waaronder het afgeven van een schok. Deze schokken kunnen pijnlijk zijn voor de patiënt en zichtbaar zijn voor de omstanders. Derhalve kunnen de ICD-shocks het stervens- en rouwproces negatief beïnvloeden. Vanwege deze mogelijk ongewenste effecten van een schok tijdens de laatste levensfase, kan een arts adviseren om de ICD-functie uit te zetten.
Met het uitzettenvan de ICD-functie zal zowel de ATP- als de schok functie uit gezet worden. Het uitzetten van deze functies zal niet direct het overlijden tot gevolg hebben. Pas wanneer er een levensbedreigende ritmestoornis vanuit het ventrikel van het hart ontstaat, zal de ICD geen therapie meer afgeven en kan de patiënt komen te overlijden.
De resynchronisatie functie van de CRT-D wordt met het uitprogrammeren van de ICD-functie niet beïnvloed. Het advies is om de CRT-functie aan te laten staan. Het stimuleren van het hart verlengt het leven niet, maar komt de kwaliteit van leven in de laatste fase wel ten goede. Indien de patiënt afhankelijk is van de CRT-functie zal dit geen gevolgen hebben, zoals beschreven onder hoofdstuk ‘CRT-P’. De technicus kan vertellen in hoeverre de patiënt afhankelijk is van de CRT-functie van de CRT-D.
Er zijn diverse redenen voor het uitschakelen van de ICD-functie:
- De wens van de patiënt of diens wettelijk vertegenwoordiger.
- In de laatste levensfase waarbij de schokken zowel de kwaliteit van leven als het overlijden negatief kunnen beïnvloeden
- Ongewenste verlenging van het leven.
- Achteruitgang van de cardiale of algehele conditie.
Welke van deze situaties op van toepassing is, wordt besproken met de cardioloog.
Behandeling
Vanwege de mogelijk ongewenste effecten van een schok tijdens de laatste levensfase, kan een arts adviseren om de ICD-functie uit te laten zetten. De resynchronisatie functie van de CRT-D wordt hiermee niet beïnvloed. Het aan laten staan van de CRT-functie is belangrijk voor het comfort van de patiënt. Het uitzetten van de CRT-functie is daarom niet wenselijk. Het uitprogrammeren van de ICD-functie gaat in overleg tussen de patiënt en de behandelend arts. Wanneer er besloten is tot het uitzetten van de ICD-functie zal dit plaatsvinden op de pacemaker-poli of de verpleegafdeling. Deze handeling zal verricht worden door de cardioloog of de pacemakertechnicus. Hierbij wordt gebruik gemaakt van de programmer waarmee regulier de CRT-D uitgelezen wordt. Het uitzetten van de ICD-functie geeft op het moment van uitzetten geen directe toename van cardiale klachten.


