Binnenkort ondergaat u een operatie. Hier vind u de benodigde informatie met betrekking tot uw voorbereiding op de operatie en informatie over de vorm van anesthesie die u krijgt. Als u na het lezen hiervan nog vragen heeft kunt u die stellen aan de anesthesioloog, de doktersassistent of de verpleegkundige.
De preoperatieve screening (POS)
Ter voorbereiding op de operatie vindt de Preoperatieve Screening (POS) plaats. Door middel van de POS beoordeelt de anesthesioloog of u de operatie lichamelijk aan kunt. Na uw bezoek aan uw behandelend arts beoordeelt de anesthesioloog aan de hand van uw fysieke gezondheid en aard van de operatieve ingreep of een telefonische belafspraak volstaat of dat u naar de preoperatieve poli (POS) moet komen. Heeft u problemen met het spreken en verstaan van de Nederlandse taal dan krijgt u een uitnodiging voor het preoperatieve spreekuur (POS). Het is belangrijk dat u dan een volwassen persoon bij u heeft die de Nederlandse taal goed spreekt en begrijpt.
U ontvangt een uitnodigingsbrief of e-mail met daarin de tijd en de plaats waar u zich kunt melden.
Belafspraak
Patiënten waarbij besloten is dat een belafspraak volstaat, worden gebeld door de anesthesioloog of de assistent. Aansluitend spreken zij de verpleegkundige telefonisch. Kinderen jonger dan 17 jaar, worden voordat zij geopereerd worden, gebeld door de pedagogisch medewerker. De anesthesioloog kan besluiten dat er nog aanvullend onderzoek moet plaatsvinden.
Bezoek POS-poli
Uw bezoek aan de POS-poli duurt maximaal 60 minuten.
Tijdens de screening heeft u drie afspraken.
De afspraken bestaan uit een gesprek met:
- De apothekersassistent
- De doktersassistente,
- De anesthesioloog, physician assistent of een anesthesiemedewerker
Tijdens het bezoek aan de doktersassistente wordt er een aantal metingen gedaan, zoals de bloeddruk, het zuurstofgehalte van het bloed, gewicht en lengte. Ook kan er een hartfilmpje (ECG) worden gemaakt.
Daarna bezoekt u de anesthesioloog, physician assistent of een anesthesiemedewerker. Tijdens dit bezoek stellen zij vragen over uw gezondheid, medicijngebruik, eventuele eerdere operaties en hoe u toen op de anesthesie reageerde. Zij bespreken de vorm van anesthesie met u die voor de ingreep nodig is en/of voor u de beste optie is. U krijgt informatie over de voor- en nadelen.
Soms is een afspraak voor advies of aanvullend onderzoek nodig bij een andere specialist. Hierdoor kunnen wij de risico’s van een operatie goed in schatten en een plan opstellen zodat wij u tijdens de operatie goed kunnen ondersteunen. Dit plan wordt met u besproken.
De intake verpleegkundige zal een aantal dagen vóór de operatie contact met u opnemen. Zij informeert u over de opname en het verblijf in het ziekenhuis. Indien nodig worden ook voorzieningen geregeld die nodig zijn bij ontslag. Dit wordt met u besproken.
Voorbereiding Preoperatieve screening
Bloed prikken
Soms is het nodig om na het bezoek aan de poli van de behandelend arts aansluitend bloed te laten prikken. U kunt dan direct doorlopen naar het prik lab van het ziekenhuis of de buitenpoli.
Gezondheidsvragenlijst
Op de polikliniek van uw behandeld arts heeft u een code meegekregen voor het invullen van een digitale gezondheidsvragenlijst. Het invullen van deze vragenlijst kunt u doen na uw bezoek aan uw behandelend arts, in de ontvangsthal van de polikliniek. Ook kunt u de gezondheidsvragenlijst thuis invullen. U heeft hiervoor een Digi-D code met SMS verificatie nodig. Meer informatie vindt u ook op het portaal
Mijn.vanweelbethesda.nlEen goed ingevulde gezondheidsvragenlijst is voor de anesthesioloog belangrijk om uw gezondheid goed in beeld te krijgen. Zonder ingevulde gezondheidsvragenlijst is een bezoek aan de POS-poli of telefonische belafspraak niet mogelijk. Controle medicijnlijst, allergie
Een dag vóórdat u een bezoek brengt aan het ziekenhuis, of voor de telefonische belafspraak met de anesthesioloog, wordt u gebeld door een medewerker van de apotheek van het ziekenhuis. Zij neemt samen met u de medicatie door die u gebruikt en zet dit in uw ziekenhuisdossier. Bereid u zich hierop voor door de medicatie en medicatielijst klaar te leggen. Als u overgevoelig bent voor medicatie of andere stoffen is het belangrijk om dit duidelijk aan te geven. Gebruikt u orale anticonceptie (bijvoorbeeld de pil) dan is het belangrijk om ervan uit te gaan dat door algehele anesthesie de werking kan verminderen.
Een hartfilmpje (ECG)
Indien voor u van toepassing, wordt een hartfilmpje gemaakt. Een hartfilmpje (ECG) wordt gemaakt om een beter beeld te krijgen van de hartactiviteit. Ritmestoornissen, zuurstofgebrek van de hartspier en andere afwijkingen kunnen worden opgespoord.
Complicaties bij ouderen in het ziekenhuis
Patiënten van 70 jaar en ouder die worden opgenomen in het ziekenhuis hebben een verhoogd risico op
complicaties. Aan de hand van de door u ingevulde gezondheidsvragenlijst wordt beoordeeld of u een verhoogd risico loopt op: ondervoeding, vallen, functieverlies (achteruitgang conditie) en/of een delier (acute verwardheid). Als u een verhoogd risico op een delier heeft krijgt u een uitnodiging voor het Preoperatieve Spreekuur van de geriatrie. Zij geven u informatie ter voorkoming van een delier en in de meeste gevallen kan ook medicatie helpen. Meer informatie vindt u in de informatie Acuut optredende verwardheid. In geval van ondervoeding bij een grote operatie heeft u een afspraak met de diëtiste. U ontvangt van haar voedingsadviezen om aan te sterken voor dat u geopereerd wordt.
Geldigheidsduur van het bezoek aan de POS poli
Uw goedkeuring voor operatie is in principe drie maanden geldig, mits er zich geen grote veranderingen voordoen in uw gezondheidstoestand. Dit betekent ook dat wanneer u binnen drie maanden voor een zelfde soort operatie wordt opgenomen, u niet opnieuw gescreend hoeft te worden.
Voorbereiding op de operatie
In dit hoofdstuk worden een aantal zaken genoemd die belangrijk zijn in de voorbereiding voor de operatie.
Nuchter zijn
Ons ziekenhuis gebruikt de volgende richtlijnen bij het nuchter zijn op de operatiedag.
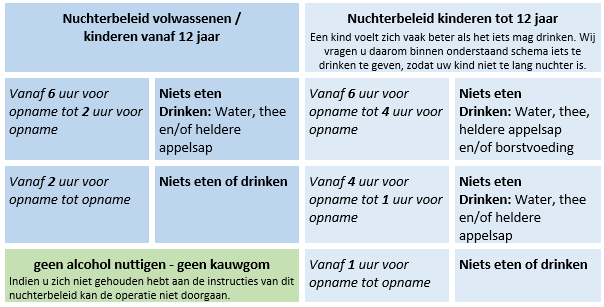
Op de dag van operatie niet roken, geen alcohol en geen kauwgom! Wanneer u deze instructies niet heeft kunnen opvolgen meldt u dat aan de verpleegkundige. Indien u zich niet gehouden hebt aan deze instructies, kan de operatie niet doorgaan.
Let op
Komt u voor een laparoscopische darmoperatie en moet u zich voorbereiden met Moviprep, dan gelden bovenstaande instructies niet en moet u de instructies volgen zoals beschreven in de informatie Laparoscopische darmoperatie, voorbereiding met Moviprep.
Medicijnen
Op de POS-poli of tijdens het telefonisch gesprek met de anesthesioloog wordt besproken met welke medicijnen u moet stoppen voor de operatie. Dit krijgt u ook schriftelijk direct mee, of wordt naar u per post toegestuurd. Het is erg belangrijk dat u zich aan de voorschriften houdt. Wilt u op de dag van opname nogmaals een actuele medicijnlijst meenemen, en uw medicijnen (in originele verpakking), zoals pufjes,
insuline en andere medicatie. Op de dag van opname gaat u voordat u naar de verpleegafdeling gaat, eerst langs het apotheek service punt (ASP). Zij controleren en registreren daar opnieuw de medicijnen die u op dat moment gebruikt.
Bloedverdunners
Gebruikt u bloedverdunners die door de Trombosedienst gecontroleerd worden? Neem dan de doseerkaart van de trombosedienst mee. En geef de datum en reden van opname door aan de Trombosedienst.
OSAS
Wanneer u thuis een CPAP apparaat of MRA beugel (snurkbeugel) gebruikt vanwege OSAS, is het belangrijk dat u het apparaat/beugel op de dag van opname mee neemt naar het ziekenhuis.
Roken
Rook niet op de dag van de operatie. De ademhalingswegen van rokers zijn vaak geïrriteerd en daardoor gevoeliger voor ontstekingen. Bovendien kan hoesten na de operatie erg pijnlijk zijn.
Scheren
Scheren van het operatiegebied: in verband met infectiekansen mag u zich niet ontharen.
Sieraden
Laat uw sieraden thuis. Voor de operatie moet u sieraden zoals een horloge, ringen, piercings en armbanden afdoen. Afplakken van sieraden is niet toegestaan. Laat uw ring desnoods via de juwelier afnemen. Met sieraden mag u namelijk niet naar de operatiekamer.
Kunstnagels, wimperextensions en nagellak
U wordt gevraagd geen make-up, nagellak of kunstnagels te dragen. Aan de kleur van de huid en de nagels kan namelijk de bloedsomloop gecontroleerd worden.
Bodylotion, dagcrème en make-up
Op de dag van de operatie mag u geen bodylotion, dagcrème en/of make-up gebruiken. Deze geven tijdens de operatie problemen met de plakkers die nodig zijn voor de geleiding van de apparatuur.
Bril
Wanneer u zonder bril heel weinig ziet, mag u de bril ophouden. Wanneer u onder plaatselijke verdoving geopereerd wordt, kunt u de bril tijdens de operatie ophouden. Bij algehele anesthesie moet u de bril voor het in slaap maken afdoen.
Gehoorapparaat
Wanneer u zondergehoorapparaat weinig hoort, mag u het gehoorapparaat inhouden. Bij sommige operaties onder plaatselijke verdoving en bij operaties onder algehele anesthesie, moet u het gehoorapparaat uit doen vlak voor de operatie.
Kunstgebit
U mag het kunstgebit zo lang mogelijk inhouden. Kort voordat u naar de operatiekamer wordt gebracht moet bij een algehele anesthesie uw kunstgebit op de verpleegafdeling uitgedaan worden. Als u wordt geopereerd onder een vorm van regionale anesthesie mag u het kunstgebit inhouden. Als u slechte of loszittende gebitselementen heeft, is het belangrijk om dit te melden bij de anesthesioloog.
Premedicatie
Als voorbereiding op de operatie en de anesthesie krijgt u de premedicatie. Deze bestaat uit een pijnstiller en indien noodzakelijk een rustgevend tabletje.
Operatiejasje
Wanneer u uw eigen kleding heeft uitgedaan, krijgt u een operatiejasje aan.
Vormen van Anesthesie
Er bestaan verschillende soorten anesthesie of plaatselijke verdoving. De meest bekende is de algehele anesthesie, waarbij het hele lichaam wordt verdoofd en u tijdelijk buiten bewustzijn bent. Ook algemeen bekend is de lokale verdoving, waarbij een kleine stukje huid "
plaatselijk" wordt verdoofd, bv. om een wond te hechten. Bij regionale anesthesie wordt een groter gedeelte van het lichaam, zoals een arm, een been of het hele onderlichaam, tijdelijk gevoelloos gemaakt. Bij regionale anesthesie blijft u meestal wakker tijdens de operatie. De regionale anesthesie kan, indien u dit wenst, gecombineerd worden met een
roesje. Dit wordt met u besproken op de POS-poli. Overigens ziet u niets van de operatie: alles wordt met doeken afgedekt.
In onderstaande paragrafen worden de verschillende vormen van anesthesie uitgebreid beschreven. Samenvattend gaat het om de volgende anesthesievormen:
- Algehele anesthesie
- Regionale anesthesie, dat is onder te verdelen in:
- Spinaal anesthesie
- Epiduraal anesthesie
- Plexusanesthesie van arm of been
In de volgende paragrafen leest u meer over deze verschillende vormen van anesthesie.
1. Algehele anesthesie
Voordat u de verdovingsmiddelen krijgt toegediend, wordt de bewakingsapparatuur aangesloten. U krijgt plakkers op de borst om de hartslag te meten en een klemmetje op uw vinger om het zuurstofgehalte in uw bloed te controleren. De bloeddruk wordt aan de arm gemeten. Voordat de anesthesiemiddelen worden ingespoten, krijgt u een kapje met zuurstof voor het gezicht. Uw longen kunnen zich dan volledig vullen met zuurstof. Daarna valt u in slaap. U krijgt een infuus ingebracht in een arm. Via dit infuus spuit de anesthesioloog de anesthesiemiddelen in. U valt binnen een halve minuut in een diepe slaap. Om de ademhaling tijdens de anesthesie te kunnen controleren wordt in veel gevallen voor de operatie begint, een plastic buisje in de keel gebracht. U merkt daar niets van, want u bent dan in slaap. Tijdens de operatie blijft de anesthesioloog of diens assistent voortdurend bij u. De anesthesioloog bewaakt en bestuurt tijdens de operatie de functies van uw lichaam. Dankzij de bewakingsapparatuur kan precies worden vastgesteld hoe uw lichaam op de operatie reageert. De ademhaling en de bloedsomloop kunnen zo nodig worden bijgestuurd en er worden medicijnen toegediend om de algehele anesthesie te onderhouden.
Het wakker worden uit de algehele anesthesie
U kunt zich kort na de operatie nog slaperig voelen en af en toe wegdommelen. Dat is heel normaal. Met het uitwerken van de algehele anesthesie kan er pijn optreden in het operatiegebied. Door de anesthesie, maar ook als gevolg van de operatie kan er misselijkheid optreden. U kunt de verpleegkundige vragen om een pijnstiller of een middel tegen misselijkheid.
Bijwerkingen van de algehele anesthesie
Terug op de afdeling kunt u zich nog wat slaperig voelen, ook kan misselijkheid en braken optreden en kunt u pijn krijgen. De verpleegkundigen weten precies wat ze u kunnen geven. U mag er gerust om vragen. Hebt u een zwaar of kriebelig gevoel achterin de keel, dan komt dat van het buisje dat tijdens de operatie in uw keel zat om de ademhaling te kunnen regelen. Die irritatie verdwijnt vanzelf binnen een aantal dagen. Veel mensen hebben dorst na een operatie. Als u wat mag drinken, doe dan voorzichtig aan. Mag u niet drinken dan kan de verpleegkundige uw lippen nat maken om de ergste dorst weg te nemen.
Is algehele anesthesie veilig?
Door verbetering van de bewakingsapparatuur, het beschikbaar komen van moderne geneesmiddelen en door een goede opleiding van de anesthesioloog en diens medewerkers is anesthesie tegenwoordig zeer veilig. Ondanks alle zorgvuldigheid zijn
complicaties niet altijd te voorkomen. Zo kunnen er allergische reacties op medicijnen optreden. Bij het inbrengen van het beademingsbuisje kan uw gebit worden beschadigd. Als u één of meerdere slechte of loszittende gebitselementen heeft, is dit risico groter. Door een ongelukkige houding tijdens de operatie kan een zenuw in de arm of het been beklemd raken, waardoor tintelingen en krachtverlies kunnen blijven bestaan. Andere zeldzame
complicaties zijn: problemen met het plaatsen van het beademingsbuisje waardoor een laag zuurstofgehalte in het bloed kan ontstaan, vloeistof die vanuit de maag in de longen komt, hoornvliesbeschadiging, wakker zijn gedurende een deel van de anesthesie, een ernstige allergische
reactie, overlijden of hersenbeschadiging. Het optreden van ernstige
complicaties door de anesthesie is vrijwel altijd te wijten aan een calamiteit, of het hangt samen met uw gezondheidstoestand voor de operatie. Vraag uw anesthesioloog gerust of de anesthesie in uw geval bijzondere risico's met zich meebrengt.
2. Regionale anesthesie
Bij een regionale anesthesie wordt een gedeelte van het lichaam, bijvoorbeeld een arm of het gehele onderlichaam, tijdelijk gevoelloos en bewegingloos gemaakt. Door een verdovingsmiddel rond een zenuw te spuiten kunnen zenuwen of zenuwbanen tijdelijk worden uitgeschakeld. In de rug lopen vanuit het ruggenmerg grote zenuwen naar het onderlichaam en de benen. Deze zenuwbanen worden met een ruggenprik verdoofd. Die prik komt niet in de buurt van het ruggenmerg, dat dus niet beschadigd kan raken. Een arm of been kan worden verdoofd door de zenuwknoop (
plexus) die naar arm of been loopt tijdelijk uit te schakelen, door rond de zenuwen een verdovingsmiddel in te spuiten, bijvoorbeeld in de oksel of in de hals, in de lies of in de knieholte. Bij regionale verdoving worden de zenuwen die op pijn reageren zo volledig mogelijk uitgeschakeld. Het gevoel verdwijnt soms niet helemaal. Het is normaal als u voelt dat u wordt aangeraakt. Vaak lopen de pijnzenuwen samen met de zenuwen die de spieren laten werken. Die worden met de verdoving ook tijdelijk uitgeschakeld. U kunt uw benen dan niet bewegen. Als de verdoving volledig is uitgewerkt, hebt u weer de normale kracht en beheersing over de spieren
Er zijn drie soorten regionale verdovingen:
2a. Spinaal anesthesie
U wordt aangesloten op de bewakingsapparatuur. Uw bloeddruk wordt gemeten. Er wordt een infuus ingebracht in een arm of de hand. U wordt gevraagd te gaan zitten voor een ruggenprik. Deze ruggenprik is niet pijnlijker dan een gewone injectie. Als de verdoving is ingespoten merkt u eerst dat uw benen warm worden en gaan tintelen. Later worden ze gevoelloos en slap, evenals de rest van het onderlichaam. Gedurende de operatie blijft de anesthesioloog of de anesthesiemedewerker bij u. U blijft bij bewustzijn. Van de operatie ziet u niets; alles wordt afgedekt met doeken. Als u toch liever slaapt, dan kunt u om een licht slaapmiddel vragen. Afhankelijk van het gebruikte medicijn kan het twee tot zes uur duren voordat de verdoving volledig is uitgewerkt. Met het uitwerken van de verdoving kan ook pijn optreden. Wacht niet te lang de verpleegkundige om een pijnstiller te vragen.
2b. Epiduraal anesthesie
U wordt aangesloten op de bewakingsapparatuur. Uw bloeddruk wordt gemeten. Er wordt een infuus ingebracht in een arm of de hand. U wordt gevraagd te gaan zitten voor een ruggenprik. Deze ruggenprik is niet pijnlijker dan een gewone injectie. De ruggenprik is bedoeld voor pijnbestrijding tijdens en na de operatie en wordt toegepast bij grotere operaties. De anesthesioloog laat dan een heel dun slangetje achter in de rug, waarop later een pomp wordt aangesloten. Via dit slangetje krijgt u continu een verdovende vloeistof toegediend na de operatie. U kunt na de operatie gewoon op uw rug liggen, het slangetje wordt stevig vastgeplakt. Soms krijgt u epidurale anesthesie in combinatie met algehele anesthesie. Deze ruggenprik is bedoeld voor pijnbestrijding tijdens en na de operatie en wordt toegepast bij sommige ingrepen, veelal buikoperaties.
Bijwerkingen tijdens de verdoving door de ruggenprik
- Onvoldoende pijnstilling: het kan voorkomen dat de verdoving bij u onvoldoende werkt. Soms kan de anesthesioloog nog wat extra verdoving bijgeven. In andere gevallen is het beter om dan voor een andere anesthesievorm te kiezen, bijvoorbeeld algehele anesthesie. De anesthesioloog zal dat met u overleggen.
- Lage bloeddruk: als bijwerking van een ruggenprik kan een lage bloeddruk optreden. De anesthesioloog is hierop bedacht en zal daartegen maatregelen nemen.
- Hoge uitbreiding: soms komt het voor dat het verdoofde gebied zich verder dan bedoeld naar boven uitbreidt. U merkt dat doordat uw handen gaan tintelen. Misschien kunt u wat moeilijker ademen. De anesthesioloog zal u wat extra zuurstof toedienen. Meestal zijn de klachten daarmee opgelost.
- Moeilijkheden met plassen: de verdoving strekt zich uit tot de blaas. Het plassen kan daardoor moeilijker gaan dan normaal. Het kan nodig zijn de blaas met een katheter leeg te maken.
Bijwerkingen en complicaties nadat de ruggenprik is uitgewerkt
- Rugpijn: het komt voor dat er rugpijn ontstaat op de plaats waar de prik is gegeven. Dit heeft te maken met de houding tijdens de operatie. De klachten verdwijnen meestal binnen enkele dagen.
- Hoofdpijn: na een ruggenprik kan hoofdpijn optreden. Deze hoofdpijn onderscheidt zich van 'gewone' hoofdpijn doordat de pijn minder wordt bij platliggen en juist erger wordt bij overeind komen. Ook voldoende drinken helpt de klachten te verminderen. Meestal verdwijnt deze hoofdpijn binnen een week vanzelf. Als de klachten zo hevig zijn dat u het bed moet houden, neem dan contact op met de anesthesioloog. Deze heeft mogelijkheden om het natuurlijk herstel te bespoedigen.
2c. Plexusanesthesie van de arm of het been
De arm of het been kan worden verdoofd door de zenuwknoop (
plexus) die naar de arm of het been loopt tijdelijk uit te schakelen, door rond de zenuwen een verdovingsmiddel toe te dienen. Om u tijdens de operatie zo nodig medicijnen te kunnen toedienen krijgt u een infuus in de andere arm. Afhankelijk van de plaats waar u geopereerd gaat worden, krijgt u de verdovingsprik in de oksel, de lies, de knieholte of de hals. De anesthesioloog gebruikt een echoapparaat om de zenuw op te zoeken. Daarna prikt de anesthesioloog met een naald op de plaats waar de zenuwen lopen die naar de arm gaan. Als u tintelingen in de arm of de hand voelt dan moet u niet bewegen, maar dat direct zeggen. De anesthesioloog weet dan dat de naald op de goede plaats zit. Het kan ook zijn dat de anesthesioloog een zogenaamde zenuwprikkelaar gebruikt. Met een lage elektrische stroom wordt de zenuw dan geprikkeld, maar dat doet geen pijn. U merkt dat doordat de arm of de hand onwillekeurig beweegt. Het is belangrijk dat u tijdens het prikken stil blijft liggen. Als de naald op de goede plaats zit, spuit de anesthesioloog het verdovende middel in. Korte tijd later merkt u dat de arm of hand gaat tintelen en warm wordt. Later verdwijnt dat gevoel en kunt u de arm en hand niet meer bewegen. Als de verdoving is uitgewerkt keren de beweging en het gevoel weer terug. De verdoving moet 15 tot 30 minuten inwerken voordat het effect optimaal is. Tijdens de operatie blijft u wakker, maar als u dat liever hebt kunt u om een slaapmiddel vragen. Overigens ziet u niets van de operatie: alles wordt met doeken afgedekt. Afhankelijk van het gebruikte medicijn kan het een halve tot hele dag duren voordat de verdoving volledig is uitgewerkt. Met het uitwerken van de verdoving kan ook pijn optreden. Wacht niet te lang de verpleegkundige om een pijnstiller te vragen. Na een plexusanesthesie van een arm hoeft u soms niet in het ziekenhuis te blijven totdat de verdoving is uitgewerkt. Dat hangt af van de operatie die bij u is verricht. Zolang de arm verdoofd is moet u hem in een draagdoek (mitella) houden.
Bijwerkingen en complicatie bij plexusanesthesie
- Onvoldoende pijnstilling: het kan voorkomen dat de verdoving bij u onvoldoende werkt. Soms kan de anesthesioloog nog wat extra verdoving bijgeven. In andere gevallen is het beter om voor een andere anesthesievorm te kiezen, bijvoorbeeld algehele anesthesie. De anesthesioloog zal dat met u overleggen.
- Postoperatieve tintelingen: nadat de verdoving is uitgewerkt kunt u nog enige tijd last hebben van tijdelijke tintelingen. Deze tintelingen verdwijnen in de meeste gevallen in de loop van weken tot maanden vanzelf.
- Overgevoeligheidsreacties: overgevoeligheid voor de gebruikte verdovingsmiddelen komt soms voor. Dit kan zich uiten in benauwdheid, huiduitslag, lage bloeddruk. Behandeling is meestal goed mogelijk.
- Toxische reacties: de zenuwen die verdoofd moeten worden lopen vlak bij grote bloedvaten. Het is mogelijk dat er verdovend medicijn direct in de bloedbaan komt. Dat uit zich in een metaalachtige smaak, tintelingen rond de mond, een slaperig gevoel, hartritmestoornissen, trekkingen en uiteindelijk bewusteloosheid. Behandeling is meestal goed mogelijk.
Welke vorm van anesthesie is voor u geschikt?
Welke anesthesie voor u het meest geschikt is, hangt af van verschillende factoren zoals leeftijd, lichamelijke conditie en het soort operatie. Uw eigen wensen kunt u voorleggen aan de anesthesioloog die daarmee rekening houdt bij de beslissing over het soort anesthesie.
Op het operatiekamercomplex
Ontvangst
De verpleegkundige brengt u naar het operatiekamercomplex. In de sluis van het operatiekamercomplex neemt een medewerker van de voorbereidingskamer u over, de zogenaamde holding. De afdelingsverpleegkundige zal de belangrijkste zaken overdragen. Zij vragen aan u om over te stappen op een brancard. Hiermee wordt u naar de holding gereden.
De anesthesioloog
Voor de operatie maakt u kennis met de anesthesioloog. Dat is de arts die zich heeft toegelegd op de verschillende vormen van anesthesie, de pijnbestrijding en intensieve zorg rondom de operatie. Het is mogelijk dat u op de operatiekamer een andere anesthesioloog treft dan degene die de screening heeft gedaan. In principe krijgt u de anesthesievorm die op de POS-poli is afgesproken. Als er een reden is om af te wijken van de afgesproken anesthesievorm, wordt dit duidelijk beargumenteerd en aan u uitgelegd.
De voorbereidingskamer (holding)
In de holding krijgt u een infuus. Wanneer er tijdens de screening een vorm van regionale anesthesie is afgesproken, krijgt u dit in de holding. U wordt voor het prikken van de verdoving eerst aangesloten op de monitor en bloeddrukmeter. De verdoving wordt geprikt door een van de anesthesiologen. Wanneer de verdoving is ingewerkt wordt u naar de operatiekamer gereden door een van de anesthesiemedewerkers. Dit is een assistent van de anesthesiologen die onder hun verantwoording werkt.
De operatiekamer
In de operatiekamer wordt u weer aangesloten op de monitor. Ook wordt er een vragenlijst afgewerkt om er onder andere zeker van te zijn dat u de juiste patiënt bent. Ook wordt de ingreep nagevraagd, de operatiezijde, allergieën enz. U kunt tijdens dit controlemoment ook zelf nog vragen stellen. Tijdens dit controlemoment is degene die u opereert en de anesthesioloog ook aanwezig. Hierna wordt u, indien er algehele anesthesie is afgesproken, in slaap gemaakt. Tijdens de operatie is de anesthesioloog of diens assistent, de anesthesiemedewerker, voortdurend bij u.
Zo nodig kan de anesthesioloog ieder moment de anesthesie bijstellen. Ook zorgt de anesthesioloog ervoor dat het vochtgehalte op peil blijft en dat u een bloedtransfusie krijgt toegediend bij sterk bloedverlies tijdens de operatie. Wanneer de operatie klaar is, wordt het toedienen van het slaapmiddel gestopt en wordt u weer wakker.
Na de operatie
De uitslaapkamer
Na de operatie brengen de anesthesioloog en de anesthesiemedewerker u naar de uitslaapkamer. Dat is een aparte ruimte vlak bij de operatiekamer. Gespecialiseerde verpleegkundigen zien erop toe dat u rustig bijkomt van de operatie. Ook hier bent u aangesloten op de bewakingsapparatuur. Soms loopt er een slangetje door uw neus om uw maag te ontlasten of om u extra zuurstof te geven.
Naar de afdeling
Zodra u voldoende wakker bent uit de algehele anesthesie, of als de ruggenprik gaat uitwerken, kunt u terug naar de afdeling. Het kan ook zijn dat u nog enige tijd op een speciale bewakingsafdeling moet blijven, omdat de aard van de operatie een wat langere intensieve zorg vraagt. U gaat dan naar de intensive care. Zowel op de intensive care als op de verpleegafdeling kunt u bezoek ontvangen.
Naar huis
Als u nog dezelfde dag naar huis mag, zorg er dan voor dat een volwassene u begeleidt en dat u niet alleen thuis bent. Regel vervoer per taxi of eigen auto, maar rijd zelf niet! Doe het thuis de eerste 24 uur na de operatie rustig aan. Bestuur geen machines. Neem geen belangrijke beslissingen. Eet en drink licht-verteerbare voeding.
Herstel
Het is heel gewoon dat u zich na een operatie nog een tijdlang niet fit voelt. Dat ligt niet alleen aan de anesthesie, maar iedere operatie is nu eenmaal een ingrijpende gebeurtenis. Het lichaam moet zich in zijn eigen tempo herstellen. Dat heeft tijd nodig.
Pijnbehandeling na de operatie
Pijnmeting
In Het Van Weel-Bethesda Ziekenhuis wordt pijn bij patiënten gemeten en geregistreerd. Wij doen dat om een beter inzicht te krijgen in de mate waarin patiënten pijn ervaren. Dat kan helpen om de pijnbestrijding zo goed mogelijk af te stemmen op de pijn van de patiënten. In de informatie ‘Pijnmeting’ leest u hoe u pijn een cijfer kunt geven.
Vormen van pijnbehandeling na de operatie
- Tabletten en zetpillen: na de operatie krijgt u op vaste tijden tabletten of zetpillen. Het geven van pijnstillers op vaste tijden heeft een continu pijnstillend effect en vormt daardoor de basis van de pijnbehandeling.
- Morfine-injecties: als de pijn ondanks de tabletten of zetpillen toch komt opzetten, kunt u injecties met morfine krijgen. De verpleegkundige geeft u de injecties met regelmatige tussenpozen, in overleg met u.
- Pijnstilling via een infuus (PCA pomp): naast de tabletten of zetpillen kunt u pijnstillers via een pomp krijgen. U krijgt een toedieningsknop, zodat u zelf pijnstilling kunt toedienen als de pijn komt opzetten. De infuuspomp wordt zo ingesteld dat u nooit te veel medicijnen kunt krijgen. Meestal kan de pomp na twee dagen worden gestopt.
- Epiduraal pomp: soms heeft de anesthesioloog na de ruggenprik een slangetje in de rug achtergelaten, waarop een pomp kan worden aangesloten. Via de pomp krijgt u continu een pijnstillend middel toegediend. Meestal kan het slangetje na twee dagen worden verwijderd. Dit doet geen pijn.
Pijnbehandeling bij dagbehandeling patiënten
Om de eerste paar dagen na thuiskomst van de operatie, de pijn optimaal te bestrijden, adviseren wij u om Paracetamol in huis te hebben. Dit kunt u bij de apotheek/drogist kopen.
Vragen over uw operatie
Heeft u vragen over de planning van uw operatie? Neem dan contact op met de OK planners via 0187 - 60 76 27 op werkdagen van 10.00 - 12.00 uur en van 13.00 tot 15.00 uur. Uw afspraak
Een eerste afspraak maken
Voor een eerste afspraak heeft u een verwijzing van de huisarts of andere medisch specialist nodig. Voor bloedprikken hoeft u geen afspraak te maken. Veel afspraken zijn ook online te maken via het PatiëntenPortaal.
Een vervolgafspraak maken of een afspraak wijzigen
U kunt ook uw vervolgafspraak gemakkelijk zelf plannen of een afspraak wijzigen via uw persoonlijk PatiëntenPortaal;
mijn.vanweelbethesda.nl. Lukt het niet om uw afspraak digitaal te plannen en wilt u liever één van onze medewerkers spreken? Neem dan telefonisch contact op met het betreffende specialisme via het Afsprakenbureau op 0187 60 23 55. De poliklinieken zijn op werkdagen van 8.30 - 12.30 en 13.30 - 16.30 uur bereikbaar.
Meer informatie
Heeft u vragen of wilt u meer informatie? Kijk dan in uw persoonlijk PatiëntenPortaal, op onze website of vraag het aan uw zorgverlener via de
BeterDichtbij app of telefonisch.
PatiëntenPortaal
Op ons PatiëntenPortaal
mijn.vanweelbethesda.nl kunt u terecht voor veilige toegang tot uw medisch dossier, persoonlijke gegevens, het maken en inzien van afspraken en voorlichting over uw aandoening en/of behandeling. Het portaal is toegankelijk met behulp van uw DigiD.
BeterDichtbij app
Met de gratis
BeterDichtbij app heeft u eenvoudig en veilig contact met uw eigen arts of andere zorgverlener. Wanneer uw e-mailadres en uw mobiele telefoonnummer correct geregistreerd zijn in ons systeem, ontvangt u na het maken van uw eerste afspraak een uitnodiging voor deze app.
Hulp nodig bij het PatiëntenPortaal of BeterDichtbij?
Neem contact op met de Digihulp van CuraMare via
digihulp@curamare.nl of 0187 89 10 10 (tijdens kantooruren).
Vergoeding van uw zorgkosten
Niet alle zorg in het ziekenhuis wordt vergoed door uw zorgverzekeraar. U betaalt ook altijd de hoogte van uw eigen risico. Vraag vooraf bij uw zorgverzekeraar of uw behandeling in ons ziekenhuis vergoed wordt.

